Plasma seminal
El plasma seminal es el componente líquido, que forma la mayor parte del volumen del semen eyaculado de los machos mamíferos.
Mantiene a los espermatozoides aptos para la fecundación.[1]
Es el líquido que resulta de las secreciones de las llamadas glándulas accesorias: principalmentel la glándula prostática y las vesículas seminales, la glándula bulbouretral, la glándula periuretral los vasos deferentes y, en pequeña medida, las secreciones de los testículos y el epidídimo.[2][3]
La cantidad y composición del plasma seminal humano se han estudiado, para el diagnóstico de afecciones como prostatitis, infertilidad y cáncer.
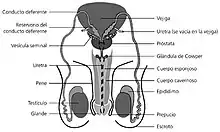
Características
El Plasma seminal (PS) representa 90-95 % del volumen del semen que es eyaculado.[4]
El PS mantiene a los espermatozoides eyaculados, hasta su paso a través de la unión útero-tubárica. Las funciones incluyen: la protección de los gametos masculinos del ataque inmunológico de los leucocitos del útero, el mantenimiento de un estado no capacitado y el apoyo metabólico de los espermatozoides.[5]
Formación y composición
El Plasma seminal (PS) está compuesto por una compleja variedad de elementos orgánicos e inorgánicos, que pueden no ser cruciales para la fertilización, pero hacen las condiciones adecuadas para la motilidad, la resistencia y el transporte de los espermatozoides en el tracto reproductivo femenino.[6]
Contiene iones inorgánicos, hormonas específicas, péptidos y proteínas, colesterol, ADN y ARN (este dentro de vesículas extracelulares derivadas del epidídimo o la próstata).[7]
El fluido se compone de nutrientes como fructosa y ácido cítrico, prostaglandinas y fibrinógeno.
Los componentes del plasma seminal, como los microARN y las citoquinas, pueden estimular la expresión genética de las células del útero, como una forma de preparar el revestimiento uterino para la concepción y la implantación.[5]
Glándulas secretoras
Glándulas de Cowper y Littre
Previo a la eyaculación, las secreciones de las glándulas de Cowper y Littre han lubricado el canal de la uretra.
Estas emisiones del pene erecto conforman el líquido preseminal y forman parte de la respuesta sexual del hombre. El líquido preseminal cumple funciones de lubricación durante la actividad sexual, colabora en la neutralización de la acidez en la uretra y vagina, y contribuye la coagulación del semen.[8]
- Glándulas bulbouretrales o de Cowper: las secreciones de estas glándulas conforman un moco grueso y claro compuesto por diversas glucoproteínas (como el antígeno prostático específico o PSA). El moco participa en la neutralización de la acidez del canal de la uretra, la vulva y brindan lubricación al pene durante el coito.[9]
- Glándulas periuretrales o de Littre: secretan también un moco viscoso compuesto por mucinas que contiene oxitocina, péptidos antimicrobianos (lisozima, lactoferrina) y anticuerpos. Cumplen también una función neutralización de la acidez, lubricación y inmunoprotección en el canal de la uretra, el glande y en el exterior e interior de la vulva.[10][11]
Las secreciones que quedan en la uretra pasan a formar parte del plasma seminal en la eyaculación. Aproximadamente el 5 % de la eyaculación está formada por las secreciones de estas dos glándulas y conforma la primera fracción.[12]
Epidídimo
La formación del plasma seminal, se inicia a partir de las contracciones del músculo liso alrededor de la cola del epidídimo.[13] Las contracciones expulsan a los espermatozoides, inmersos en el fluido de cauda epididimal (FCE también conocido como fluido de cauda epididimario), hacia los conductos deferentes.[14] Este fluido es de naturaleza ácida y contiene proteínas como la β-N-acetilglucosaminidasa y la fibronectina, sintetizadas en el epidídimo y que participan en la maduración de los espermas.[15]
Conductos deferentes
Los conductos deferentes (ductus deferens) conectan la cola del epidídimo con los conductos eyaculatorios. [16][17] En estos tubos también se almacenan espermatozoides inmersos en el cauda epididimal que se distribuyen a lo largo de los ductos. De los epitelios se secretan aniones y proteínas (por ejemplo, acuaporina 9), y se absorben cationes que mantienen un ambiente luminal apto para el almacenamiento del esperma.[18][19][20]
Al final de los conductos, se encuentra la ampolla deferente en donde se secreta ergotioneina, una sustancia antioxidante, y fructosa. Ambas secreciones contribuyen a la viabilidad de los espermatozoides en el plasma seminal.[21]
Durante la eyaculación, los músculos en los conductos se contraen generando una acción peristáltica llevando los espermatozoides, el fluido del cauda epidimimal y el fluido luminal hacia la próstata.
Próstata
Las secreciones generadas a partir de las contracciones de la próstata representan un volumen de 15 a 30 % del semen.[12] La próstata es la fuente principal de la fosfatasa ácida, ácido cítrico, inositol, calcio, zinc y magnesio que se encuentran en la eyaculación.[4] También provee al plasma seminal con la proteína albúmina y la hormona oxitocina.[10][22]
Vesículas seminales
Las vesículas seminales contribuye con alrededor de 50 % a 60 % del volumen eyaculado de semen humano. La secreción de las glándulas seminales está compuesta por fructosa (consumida por los espermas a través de la fructólisis) y especies reactivas de oxígeno como superóxido dismutasa, catalasa, par glutatión peroxidasa / reductasa, ácido ascórbico, ácido úrico y tioles (crean una barrera de antioxidantes que protegen a los espermas). También semenogelina (activa la coagulación del semen), péptido C (insulina endógena), ligandos de zinc (para estabilidad de la cromatina espermática), antígenos (previenen una respuesta inmunitaria ante los espermatozoides en el aparato reproductor femenino) y estimulantes de la motilidad de los espermatozoides como potasio, bicarbonato, magnesio, prostaglandinas (E, A, B y F) y prolactina.[23][24]
Véase también
Referencias
- OMS , 2010 :15.
- Isola, Michel; Cossu, Margherita; De Lisa, Antonello; Isola, Raffaella; Massa, Denise; Casti, Alberto; Solinas, Paola; Lantini, M. Serenella (2010). «Oxytocin Immunoreactivity in the Human Urethral (Littrè's) Glands». Journal of Reproduction and Development (en inglés) 56 (1): 94-97. ISSN 1348-4400. doi:10.1262/jrd.09-063E. Consultado el 18 de julio de 2020.
- OMS , 2010 :7.
- Owen y Katz (2005): 460.
- Peter Sutovsky (2018). «Comparative Mammalian Male Reproduction». Encyclopedia of Reproduction. 1:Male Reproduction (2.a edición).
- Toragall, Makhadumsab M.; Satapathy, Sanat K.; Kadadevaru, Girish G.; Hiremath, Murigendra B. (2019). «Evaluation of Seminal Fructose and Citric Acid Levels in Men with Fertility Problem». Journal of Human Reproductive Sciences 12 (3): 199-203. ISSN 0974-1208. PMC 6764227. PMID 31576076. doi:10.4103/jhrs.JHRS_155_18. Consultado el 18 de julio de 2020.
- Heriberto Rodriguez-Martinez, Emilio A. Martinez, Juan J. Calvete, Fernando J. Peña Vega, Jordi Roca (2021). «Seminal Plasma: Relevant for Fertility?». Int J Mol Sci. 22 (9): 4368. PMC 8122421. PMID 33922047. doi:10.3390/ijms22094368. Consultado el 27 de mayo de 2024.
- Chudnovsky, A.; Niederberger, C.S. (27 de diciembre de 2006). «Copious Pre-Ejaculation: Small Glands--Major Headaches». Journal of Andrology (en inglés) 28 (3): 374-375. ISSN 0196-3635. doi:10.2164/jandrol.107.002576. Consultado el 20 de julio de 2020.
- Chughtai, Bilal; Sawas, Ahmed; O'Malley, Rebecca L.; Naik, Rohan R.; Ali Khan, S.; Pentyala, Srinivas (2005-04). «A neglected gland: a review of Cowper's gland». International Journal of Andrology (en inglés) 28 (2): 74-77. ISSN 0105-6263. doi:10.1111/j.1365-2605.2005.00499.x. Consultado el 21 de julio de 2020.
- Isola, Michela; Cossu, Margherita; De Lisa, Antonello; Isola, Raffaella; Massa, Denise; Casti, Alberto; Solinas, Paola; Lantini, M. Serenella (2010). «Oxytocin Immunoreactivity in the Human Urethral (Littrè's) Glands». Journal of Reproduction and Development (en inglés) 56 (1): 94-97. ISSN 1348-4400. doi:10.1262/jrd.09-063E. Consultado el 13 de agosto de 2020.
- Pudney, Jeffrey; Anderson, Deborah (2011-03). «Innate and acquired immunity in the human penile urethra». Journal of Reproductive Immunology (en inglés) 88 (2): 219-227. PMC 3065209. PMID 21353311. doi:10.1016/j.jri.2011.01.006. Consultado el 13 de agosto de 2020.
- Owen y Katz (2005): 459.
- Regalado Sánchez, Francisco Ignacio (1992). «Proteínas de secreción del epidímo de caracterización y regulación por anuro temperatura». Tesis Doctoral (Madrid: Universidad Complutense de Madrid). Consultado el 23 de julio de 2020.
- Rodríguez‐Martínez (2011).
- Miranda, Patricia V. (1993). «Estudio sobre proteínas epididimarias humanas y su posible caracterización como factores de maduración de espermatozoides». Tesis Doctoral (Universidad de Buenos Aires. Facultad de Ciencias Exactas y Naturales): 55, 90, 172-173. Consultado el 23 de julio de 2020.
- «EXCURRENT DUCT SYSTEM». wwwmgs.bionet.nsc.ru. Consultado el 4 de agosto de 2020.
- Real Academia Nacional de Medicina (ed.). «conducto deferente». Diccionario de términos médicos. Consultado el 3 de agosto de 2020.
- Carlin, Ryan W.; Lee, Jun Ho; Marcus, Daniel C.; Schultz, Bruce D. (1 de marzo de 2003). «Adenosine Stimulates Anion Secretion Across Cultured and Native Adult Human Vas Deferens Epithelia». Biology of Reproduction (en inglés) 68 (3): 1027-1034. ISSN 0006-3363. doi:10.1095/biolreprod.102.009381. Consultado el 4 de agosto de 2020.
- Hinton, B.T.; Pryor, J. P.; Hirsh, A.V.; Setchell, B. P. (1981-12). «The concentration of some inorganic ions and organic compounds in the luminal fluid of the human ductus deferens». International Journal of Andrology (en inglés) 4 (1-6): 457-461. ISSN 0105-6263. doi:10.1111/j.1365-2605.1981.tb00730.x. Consultado el 4 de agosto de 2020.
- Da Silva, Nicolas; Piétrement, Christine; Brown, Dennis; Breton, Sylvie (2006-08). «Segmental and cellular expression of aquaporins in the male excurrent duct». Biochimica et Biophysica Acta (BBA) - Biomembranes (en inglés) 1758 (8): 1025-1033. doi:10.1016/j.bbamem.2006.06.026. Consultado el 4 de agosto de 2020.
- «Ductus deferens | anatomy». Encyclopedia Britannica (en inglés). Consultado el 4 de agosto de 2020.
- Owen y Katz (2005): 462.
- Gelambi, Mariana (5 de abril de 2019). «Vesícula seminal: características, funciones, histología». Lifeder. Consultado el 19 de julio de 2020.
- Gonzales, G. F. (2001). Function of seminal vesicles and their role on male fertility. Asian journal of Andrology, 3(4), 251-258. Consultado el 18 de julio de 2020.
Bibliografía
- OMS (2010). WHO laboratory manual for the examination and processing of human semen (5ta edición). Organización Mundial de la Salud. Consultado el 18 de julio de 2020.
- Rodríguez-Martínez, Heriberto; Kvist, Ulrik; Ernerudh, Jan; Sanz, Libia; Calvete, Juan J. (2011-07). «Seminal Plasma Proteins: What Role Do They Play?: Functions of seminal plasma proteins». American Journal of Reproductive Immunology (en inglés) 66: 11-22. doi:10.1111/j.1600-0897.2011.01033.x.
- Owen, Derek H.; Katz, David F. (2005). «A Review of the Physical and Chemical Properties of Human Semen and the Formulation of a Semen Simulant». Journal of Andrology (en inglés) 26 (4): 459-469. ISSN 0196-3635. doi:10.2164/jandrol.04104.